
Eutanasia passiva (limitazione dello sforzo terapeutico)
Il eutanasia passiva o limitazionesullo sforzo terapeutico (LET) è un atto medico che consiste nel sospendere o non iniziare un trattamento, sia farmacologico che strumentale, che non recherebbe beneficio al paziente, al suo dolore o sofferenza.
Oggi è considerata una pratica medica legittima, sinonimo di buona pratica, a causa di un cambio di paradigma nella medicina in cui viene data più importanza alla condizione generale e alla qualità della vita del paziente che alla sua mera sopravvivenza (Borsellino, 2015; Baena, 2015).
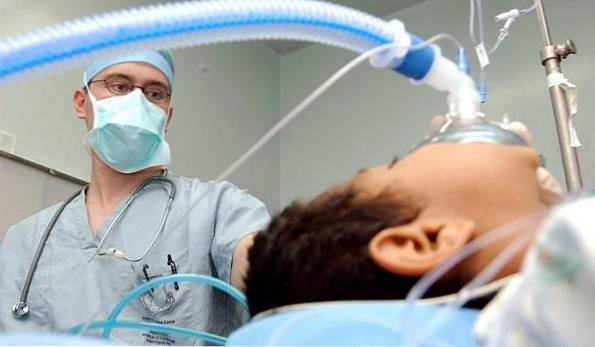
Pertanto, il LET non deve essere confuso con l'eutanasia o il suicidio assistito, pratiche illegali nella maggior parte dei paesi del mondo..
Indice articolo
- 1 La limitazione dello sforzo terapeutico: definizione
- 2 Differenza tra LET ed eutanasia
- 3 Dilemma etico?
- 3.1 Novità
- 3.2 Esempio
- 4 Riferimenti
La limitazione dello sforzo terapeutico: definizione
Grazie ai progressi tecnologici e alle conoscenze della scienza medica, oggi ci sono molti strumenti che consentono di mantenere in vita un paziente oltre ciò che la natura avrebbe previsto.
Esiste un ampio spettro di trattamenti e interventi che prolungano la vita, ma non garantiscono il recupero: respirazione artificiale, idratazione o alimentazione, dialisi, rianimazione cardiaca o chemioterapia, per citarne alcuni (Borsellino, 2015).
Tuttavia, il fatto della sopravvivenza non è una garanzia di qualità della vita o di benessere, aspetti che la scienza medica attuale sottolinea molto più di mezzo secolo fa.
Pertanto, secondo Martínez (2010), i medici devono esaminare e trattare i loro pazienti in modo tale che, almeno, gli effetti delle loro azioni portino sempre a un miglioramento della loro qualità di vita.
Questo è il motivo per cui LET non implica in ogni caso una limitazione delle cure, poiché garantire il benessere del paziente è importante quanto i precedenti tentativi di curarlo (Winter e Cohen, 1999).
Pertanto, sono comuni situazioni in cui un trattamento che prolunga la vita potrebbe non essere il migliore per un paziente senza speranza di cura (Doyal e Doyal, 2001). È in questo momento che il medico e il paziente (o i suoi familiari) possono decidere di non iniziare o sospendere tale trattamento..
A questo punto, è importante sottolineare che ogni paziente maggiorenne e in piena coscienza (o i suoi familiari) ha il diritto di rifiutare qualsiasi procedura medica, e non è mai una decisione presa unilateralmente dal personale medico (NHS Choices, 2017 ).
Come accennato in precedenza, il LET è diventato una pratica standard e ampiamente accettata negli ultimi tempi (Brieva, Cooray & Prashanth, 2009; Hernando, 2007).
Differenza tra LET ed eutanasia
L'eutanasia è l'azione, da parte di un medico, di porre fine intenzionalmente alla vita di un'altra persona, solitamente un malato terminale, con l'obiettivo di salvare dolore e sofferenza.
Il nome "eutanasia" deriva dal greco antico e significa "buona morte". Nonostante sia simile al suicidio assistito, non deve essere confuso con esso. Il suicidio assistito implica che il medico fornisca i mezzi per il suicidio, che viene successivamente eseguito dallo stesso paziente.
Tuttavia, nel caso dell'eutanasia, è il medico che esegue tutti i passaggi (Harris, Richard e Khanna, 2005). Ad oggi, entrambe le procedure sono controverse e illegali nella maggior parte del mondo, con una qualche forma consentita solo in meno di una dozzina di paesi (Wikipedia, 2018).
Tuttavia, nel caso del trauma cranico, la morte del paziente non è la conseguenza diretta delle azioni del medico e, come accennato nei paragrafi precedenti, è una misura ampiamente accettata..
Ad esempio, uno studio condotto tra professionisti medici spagnoli ha rivelato che la stragrande maggioranza di loro (98%) concorda con questa procedura (González Castro et al., 2016).
Dilemma etico?
Alcuni decenni fa, prima che diventasse la pratica comune che è oggi, ci fu un dibattito all'interno dell'etica medica e della bioetica sul LET. Questo dibattito si è concentrato sull'eventuale differenza morale tra LET o "lasciar morire" ed eutanasia o "uccidere"..
Alcuni autori come Rachels (1975) hanno sostenuto che una tale differenza morale non esisteva e che in alcuni casi l'eutanasia potrebbe essere moralmente superiore poiché evita in misura maggiore la sofferenza del paziente.
Altri, come Cartwright (1996), hanno sostenuto che nel caso di "uccidere" c'era un agente che ha avviato la sequenza causale, mentre nel caso di "lasciare morire" la persona responsabile era la sequenza causale letale..
Presente
Allo stato attuale, tuttavia, questo dibattito è considerato obsoleto e l'unica controversia risiede in quei casi in cui il paziente non può esprimere direttamente il proprio consenso, ad esempio perché è in stato vegetativo o perché è un bambino piccolo..
In queste situazioni, di solito è la famiglia che ha l'ultima parola, in base a ciò che il paziente può aver detto in una volta precedente..
Allo stesso modo, è anche possibile che il paziente abbia firmato un documento in cui dichiarava la sua volontà quando era in uno stato cosciente, che è al di sopra della volontà dei suoi parenti (NHS Choices, 2017).
Esempio
Un esempio di questa controversia si può trovare nel caso mediatico di Alfie Evans, un ragazzo britannico di quasi due anni nato con una malattia neurologica degenerativa..
Internato in ospedale da quando aveva sette mesi, non aveva possibilità di guarigione ei medici sostenevano che la linea d'azione migliore e più umana era lasciarlo morire..
Invece, i suoi genitori, sostenuti dai governi italiano e polacco e dal Papa, credevano che Alfie avesse una possibilità di sopravvivenza e si rifiutarono di acconsentire..
Infine, la Corte d'appello britannica ha decretato il ritiro del trattamento che teneva in vita Alfie, nonché il divieto ai suoi genitori di cercare nuove cure alternative.
Secondo il tribunale, la continuazione del trattamento avrebbe solo prolungato la sofferenza del bambino, il che andava contro i suoi interessi (Pérez-Peña, 2018).
Riferimenti
- Baena Álvarez, C. (2015). Limitazione dello sforzo terapeutico: quando meno è meglio. Medical Colombia 46 (1) pagg: 1-2. Disponibile su ncbi.nlm.nih.gov.
- Borsellino, P. (2015). Limitazione dello sforzo terapeutico: giustificazione etica e legale per rifiutare e / o sospendere i trattamenti di sostentamento vitale. Medicina respiratoria multidisciplinare 10 (1) p. 5. DOI: 10.1186 / s40248-015-0001-8
- Brieva, J. L., Cooray, P. e Rowley, M. (2009). Ritiro e ritiro delle terapie di sostegno alla vita in terapia intensiva: un'esperienza australiana. Critical Care and Resuscitation 11 (4) pp: 266-268. Disponibile su search.informit.com.au.
- Cartwright, Will. (millenovecentonovantasei). Uccidere e lasciare morire: una distinzione difendibile. British Medical Bulletin, 52 (2), pagg: 354-361. Disponibile su Academic.oup.com.
- Doyal L. e Doyal, L. (2001). Perché l'eutanasia attiva e il suicidio assistito medico dovrebbero essere legalizzati. British Medical Journal 323 (7321) pagg: 1079-1080. Disponibile su ncbi.nlm.nih.gov.
- González Castro, A., Azcune, O., Peñascos, Y., Rodríguez, J.C., Domínguez, M.J. e Rojas, R. (2016). Opinione dei professionisti in un'unità di terapia intensiva sui limiti dello sforzo terapeutico. Rivista Healthcare Quality: organo della Società Spagnola per la Qualità Sanitaria 31 (5) pp: 262-266. DOI: 10.1016 / j.cali.2015.12.007.
- Harris, D., Richard, B. e Khanna, P. (2006). Assistito alla morte: il dibattito in corso. Postgraduate Medical Journal, 82 (970), pagg: 479-482. DOI: 10.1136 / pgmj.2006.047530.
- Hernando, P., Diestre, G. e Baigorri, F. (2007). Limitazione dello sforzo terapeutico: una domanda per i professionisti o anche per i pazienti? Annals of the Navarra Health System 30 (3) pp: 129-135. DOI: 10.23938 / ASSN.0207.
- Martínez González, C. (2010). Limitazione dello sforzo diagnostico in pediatria. Journal of Medical Ethics 36 (11) pp: 648-651. DOI: dx.doi.org/10.1136/jme.2010.036822.
- Scelte dell'NHS. (2017, 11 gennaio). Ho il diritto di rifiutare il trattamento? Disponibile su nhs.uk.
- Pérez-Peña, R. (2018, 26 aprile). Fight Over Alfie Evans, un bambino con danni cerebrali, divide il Regno Unito Il New York Times. Disponibile su nytimes.com.
- Rachels, J. (1975). Eutanasia attiva e passiva. The New England Journal of Medicine, 292, pagg. 78-80. Disponibile su sites.ualberta.ca.
- Wikipedia (2018, 29 maggio). Legalità dell'eutanasia. Disponibile su en.wikipedia.org.
- Winter, B e Cohen, S. (1999). Ritiro del trattamento. British Medical Journal 319 p. 306. DOI: doi.org.


Nessun utente ha ancora commentato questo articolo.